
VALORACIÓN ARTROMUSCULAR 01:
Miembro Inferior y Cintura Pélvica
(protocolos y test)
🙋🏻♂️ Julián Aguilera Campillos
ÍNDICE:
0. Introducción y propuesta práctica.
1. La Valoración del Miembro Inferior y Cintura Pélvica.
1.1. Valoración del Miembro Inferior: pie, tobillo y rodilla.
A.- Test exploratorios y valores normativos: pie y tobillo.
A1.- Prueba del Tríceps Sural.
A2.- OverHead Squat, Single Leg Squat y Parallel Squat.
A3.- FMS Ankle.
A4.- Goniometría (gemelos-sóleo).
A5.- Morfotipo del pie y Huella Plantar.
A6.- LegMotion: Ankle Test (checkyourmotion).
B.- Test exploratorios y valores normativos: rodilla.
B1.- OverHead Squat, Single Leg Squat y Parallel Squat.
B2.- Goniometría (Ángulo Q).
B3.- Morfotipo de rodillas y morfotipo de rótulas.
B4.- Relación con la cintura pélvica.
1.2. Valoración de la Cintura Pélvica:
Síndrome Cruzado Inferior (SCI).
C.- Test exploratorios y valores normativos: muslo.
C1.- Flexores de rodilla: Isquiosurales:
1.1.- Elevación de la Pierna Recta (EPR).
1.2.- Dedos Planta (DDPP).
1.3.- Dedos Suelo (DDSS).
1.4.- Test del Poplíteo o Lift and Rise.
C2.- Extensores de rodilla: Test de Nachlas (cuádriceps).
C3.- Aductores y abductores de cadera:
1.1.- Test de FABER o Patrick´s Test.
1.2.- Test de Flexión-Aducción en decúbito supino.
1.3.- Fascia lata: Test de OBER.
1.4.- Test de aductores en decúbito supino.
D.- Test exploratorios y valores normativos: pelvis.
D1.- Flexores de cadera: Test de Thomas (modificado).
D2.- Extensores de cadera: Glúteo Mayor.
D3.- Test de Rotadores de cadera.
D4.- Otras Valoraciones Funcionales.
E.- Test exploratorios y valores normativos: dismetrías.
2.- Protocolo VAF ROM (Software y App).
¿Cómo detectar y cuantificar las limitaciones musculares
y articulares mediante el software y aplicación?
3. Resumen.
Bibliografía, Webgrafía y Recursos.
ACTUALIZACIÓN 2023
Te recomendamos que visites la NUEVA ENTRADA ACTUALIZADA sobre la Valoración Artromuscular que ha sido diseñada con la APLICACIÓN WEB e incluye tutoriales en video y casos reales de cómo realizarla correctamente.
¡Recuerda! Con la Aplicación puedes valorar a tus clientes (Postura, Raquis, Articulaciones, rellenar su Avatar en 3D), prescribir cualquier ejercicio o sesión de entrenamiento y crear tus propios test o protocolos... ¡Ve al capítulo interactivo o prueba la App GRATIS!
0. Introducción y propuesta práctica.
En los capítulos anteriores hemos detallado la importancia que tienen la valoración inicial o anamnesis (VAF Inicial) mediante la recopilación de información médico-deportiva del cliente, wearables o la cineantropometría como puntos de partida o control a nuestra posterior prescripción de ejercicio físico, así como la identificación de posibles desajustes tanto estructurales como funcionales gracias a la valoración postural (VAF Posture) o la valoración de las patologías ascendentes (VAF Foot). Todos ellos, sin requerir un elevado tiempo ni un gran coste económico.
En este capítulo, y siguiendo el orden lógico de una valoración integral, nos centraremos en las valoraciones dinámicas globales y analíticas las cuales nos permitirán comprobar el funcionamiento artro-cinemático, los patrones de movimiento, y las posibles disfunciones motrices, atendiendo siempre a los patrones normativos y valores de referencia que nos delimita la literatura científica actual.
Una vez llegados a este punto, es hora de comprobar y cuantificar las desalineaciones o desequilibrios artro-musculares que hemos observado con anterioridad para cerciorarnos de que, efectivamente, existe una limitación en el cliente o, en caso contrario, debemos seguir valorando.
Dentro de la valoración dinámica destacan autores y términos que son necesarios describir previamente, como son:
1.- Leyes de contracción muscular (Sherrington, 1906).
- Primera ley: cuando un músculo recibe un estiramiento máximo, sufrirá una contracción máxima para acortarse.
- Segunda ley: cuando un músculo agonista se contrae, el músculo antagonista se relajará totalmente, debido al mecanismo de inervación o inhibición recíproca.
La segunda ley de Sherrington nos ayudará a comprender más adelante tanto la importancia de identificar un músculo sobre activado como la utilidad de dicho mecanismo en los estiramientos, especialmente con las técnicas de FNP (Facilitación Neuromuscular Propioceptiva).
2.- Síndromes cruzados (Janda, 1983).
Precursor de la importancia que tienen las pruebas de función muscular frente a su valoración de fuerza propiamente dicha. Acuñó los términos de “síndrome cruzado superior e inferior” para definir los patrones musculares que existen tanto en la cintura pélvica como en la cintura escapular, indicando que el desequilibrio muscular puede ser predecible y sistemático, teniendo presente el mecanismo de inhibición recíproca en dichos síndromes.
3.- Síndromes y patrones de alteración del movimiento (Sahrmann, 2006).
Sahrmann propone tres modelos de sistemas de movimiento: cinesiológico, patocinesiológico y cinesiopatológico, identificando su relación con las alteraciones del movimiento y delimitando los síndromes de alteración del movimiento por zonas anatómicas como la región lumbar, la cadera, el hombro y el miembro inferior. Fundamentados en un patrón de descripción del dolor y en los síntomas que provocan.
Existen otros autores con aplicaciones, publicaciones y razonamientos clínicos muy relevantes en la valoración del aparato locomotor, como son: Fernando Santonja, Sainz de Baranda, Antonio Cejudo, Francisco Ayala, Busquet, Palmer, González Zas... sobre los que os animamos a profundizar en sus distintas publicaciones en el apartado de mediateca y fuentes.
El capítulo está dividido en tres apartados, como son: la valoración del miembro inferior y la cintura pélvica (en esta primera entrada), la valoración del miembro superior y la cintura escapular (en la segunda entrada), y una propuesta práctica de valoración artromuscular global mediante el protocolo VAF ROM por segmentos.
Debido a la alta incidencia de lesiones en el miembro inferior y en la pelvis a nivel deportivo (Arnason, 2004; Wong, 2005; Ekstrand, 2012) se le dedicará una mayor extensión que al resto de valoraciones debido a su alta epidemiología.
Una vez terminados estos dos capítulos de valoración dinámica, así como el protocolo ROM Sport con el perfil de flexibilidad del cliente y los distintos test globales de valoración como los propuestos por la NASH, FMS... se abordará la valoración de la columna vertebral (VAF Raquis) con la que terminaremos con la valoración integral del cliente tanto estática como dinámica. Vamos a ello...


1. La Valoración del Miembro Inferior y Cintura Pélvica.
1.1. Valoración del Miembro Inferior: pie, tobillo y rodilla.
A.- Test exploratorios y valores normativos: pie y tobillo.
Las patologías o deficiencias asociadas al tobillo guardan una especial relación causa-efecto con la flexión dorsal del mismo. Por ello, existe en la literatura gran cantidad de investigaciones que relacionan una flexión dorsal limitada con patologías como el síndrome femoro-patelar, tendinopatías rotulianas, desplazamientos mediales de la rodilla en bipedestación (con el consiguiente riesgo de lesión de las estructuras influenciadas; ligamento cruzado anterior, menisco externo y Ligamento Lateral Interno), lesiones del tendón de Aquiles, fascitis plantar, etc (Cook y Malliaras, 2006; Bell, 2008; Boyle, 2010; Fong, 2011; Whitting, 2011). En resumen, una limitación del tobillo en el plano sagital afectará al movimiento equilibrado de las articulaciones adyacentes.

A1.- Prueba del Tríceps Sural o test de triple flexión de tobillo-rodilla-cadera.
Objetivo: valorar el estado de la articulación supra-astragalina y la musculatura de la pierna, especialmente del tríceps sural el cual puede limitar la flexión dorsal (limitación funcional), o bien, detectar una posible limitación estructural, siendo la anteriorización del astrágalo la más común.
Desarrollo: se le pedirá al evaluado que realice una flexión máxima de la articulación supra-astragalina (flexión dorsal), rodillas y tronco, manteniendo los pies y las rodillas juntas en todo momento. En condiciones de normalidad, no deberá levantar los talones del suelo y los brazos quedarán apoyados sobre las rodillas.
-
La prueba del tríceps sural óptima implicará el mantenimiento de la lordosis lumbar.
-
Realizar el test descalzo y cuantificar la angulación de la línea media de la pierna y del tronco con respecto la horizontal (ambos deberían ser paralelos y nos indicarán que segmento tiene un menor desplazamiento).
Una correcta flexibilidad del conjunto pie-tobillo-rodilla nos permitirá alcanzar la posición final sin compensaciones. Es un signo muy común, ante la imposibilidad de bajar la pelvis hacia el suelo, la elevación del talón o la falta de proyección anterior de la rodilla sobre la punta de los dedos del pie, lo cual nos indicará la posible cortedad del tríceps sural (Mckean, Dunn y Buerket, 2010).
A2.- OverHead Squat (OHS), Single Leg Squat (SLS) y Parallel Squat (PS).
Objetivo: evaluación artrocinemática general del individuo, poniendo de manifiesto la relación entre la fuerza muscular y la flexibilidad en un movimiento global.
El OHS se realiza con la implicación del miembro superior, los cuales sujetarán una pica sobre la cabeza. El SLS se realizará con las manos colocadas sobre la cintura pélvica y se realizará el squat a una pierna. El PS es similar al OHS pero el miembro superior permanecerá paralelo al suelo en todo momento (brazos extendidos).
Los tres test nos permitirán comprobar el óptimo avance de la tibia. Las rodillas deberán pasar la punta de los pies ya que en caso contrario se realizará un indeseable aumento de la flexión de cadera, valgo de rodillas y pronación de pies.
Es una prueba general en la que influyen gran cantidad de eslabones cinéticos, formando parte de la batería de test propuestos por Gray Cook (2010) en su Functional Movement Systems (FMS).
A3.- FMS Ankle.
Dentro del Functional Movement Screen (FMS), el FMS Ankle nos muestra un valor óptimo de diez centímetros por delante de la vertical que se forma desde la punta del pie hasta una pared o superficie delimitada previamente.
-
Se marcarán 10 centímetros desde la pared y desde dicha marca partirá la pierna de apoyo a valorar.
-
Debemos mantener la linealidad de la pierna de apoyo con el tronco (posición de caballero), dejando fija la rodilla contralateral en el suelo.
A4.- Goniometría (flexión dorsal de gemelos-sóleo).
El tríceps sural está compuesto por los gemelos (interno-externo) y el sóleo, no obstante, existe una diferencia sustancial entre ambos ya que los gemelos se originan en el fémur ayudando a la flexión de rodilla y el sóleo se origina en la tibia por lo que únicamente realiza la flexión plantar del tobillo.
Para poder valorar un tríceps sural acortado en recomendable valorar por separado la musculatura, tomando como referencia un valor de normalidad de 20º a 30º (Kendall, Kapandji, Rouviere o Miralles-Marrero).
Autores como Konor et al, 2012 concluyeron que el material más efectivo para medir la dorsiflexión de tobillo era el inclinómetro, por encima de las mediciones goniométricas y de distancia (estableciendo el valor normativo en 38,5º ±5º). Cualquiera de las tres formas de medición nos indicará la cortedad o no de dichos grupos musculares.
Es muy importante tener presente que el valor limitante de 20-30º no guarda relación ni por lo tanto es significativo en deportistas experimentados (Cejudo, 2016. Protocolo ROM Sport), siendo el valor de referencia mayor de 37,5º para los gemelos y mayor de 40º para el sóleo en dicha población.
La movilidad activa en Cadena Cinética Abierta, según Kapandji o Rouviere, presenta una disminución aproximada de entre 5º y 10º cuando la comparamos con las mediciones en Cadena Cinética Cerrada.
A5.- Morfotipo del pie y Huella Plantar.
Las personas que presentan una limitación dorsal de tobillo se asocian con una tendencia a la rotación externa tibial, a la pronación y a la rotación externa del pie, aumentando el valgo de rodilla.
La influencia de la tipología de la huella plantar, así como el morfotipo del pie tanto en estático como en dinámico han sido ampliamente desarrolladas en el capítulo 3 (VAF Foot).
A6.- LegMotion: Ankle Test (checkyourmotion).
El Dr. Pedro Marín ha diseñado varios dispositivos y aplicaciones móviles que nos permiten valorar de forma dinámica al sujeto. Para el complejo pie-tobillo destaca un dispositivo denominado LegMotion para evaluar y trabajar la flexión dorsal. El dispositivo cuenta con una tabla milimetrada y unas varillas extensibles metálicas e imantadas que nos permiten fijarlas y marcar hasta dónde es capaz de llegar la flexión máxima de rodilla sin levantar el talón, siendo el valor de referencia óptimo de 10cm.
-
Vídeo LegMotion y OctoBalance.
-
Aplicaciones: CyMO, OctoTrainer, OctoCORE, OctoTIMER.
B.- Test exploratorios y valores normativos: rodilla.
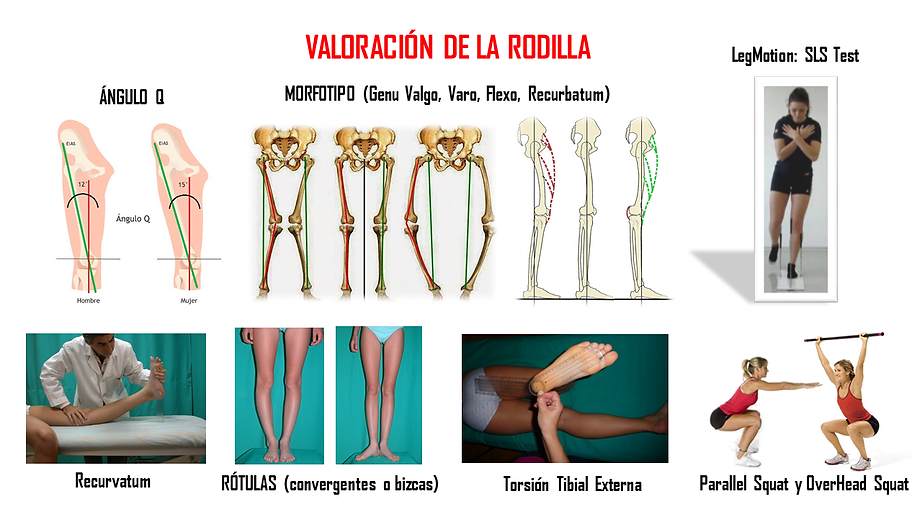
B1.- OverHead Squat (OHS), Single Leg Squat (SLS) y Parallel Squat (PS).
En dichos test a nivel de la rodilla se valorará tanto el plano sagital (avance de la rodilla por delante de la punta de los pies) como el plano frontal, siendo este último el más relevante ya que nos indicará si el sujeto pierde la linealidad con respecto a las articulaciones adyacentes; pies y caderas, siendo el genu valgo el mecanismo más preocupante.
El Single Leg Squat (y el Drop Jump) es el test con mayor reproducibilidad para valorar el estado de la rodilla en dinámico tanto en el plano frontal como sagital.
B2.- Goniometría (Ángulo Q).
Dentro del apartado de la goniometría en la articulación de la rodilla debemos tener presente que además de valorar el ángulo Q debemos constatar los valores del ROM (Range Of Motion) tanto de la flexión como de la extensión. No obstante, al valorar posteriormente tanto la musculatura extensora como flexora de rodilla nos centraremos ahora en ver qué es el Ángulo Q y los valores o consideraciones a tener en cuenta en el plano frontal.
El Ángulo Q en el ángulo formado en el centro de la rótula por la bisectriz que forman la línea del fémur, desde la Espina Ilíaca Antero Superior-EIAS hasta el centro de la rótula, con la línea del tendón rotuliano, desde el centro de la rótula hasta la Tuberosidad Tibial Anterior-TTA.
Dicho ángulo nos indicará los valores de normalidad o anormalidad, estableciendo el genotipo o el “genu de rodilla” del evaluado. Es muy importante conocer dicho ángulo tanto en estático como en dinámico, donde se suele acentuar, así como en los test de salto o pliométricos, debido a que nos dirigirá hacia posibles patologías o lesiones.
Según Santonja (1996), el aumento de dicho ángulo hasta los 15º en hombres se considera normal, estando la normalidad aumentada en las mujeres hasta los 20º debido a un mayor valgo fisiológico.
Hombres:
-
Normalidad: de 10º a 15º.
-
Valgo: mayor de 15º.
-
Varo: menor de 10º.
Mujeres:
-
Normalidad: de 10º a 19º.
-
Valgo: mayor de 19º.
-
Varo: menor de 10º.
Cuando el ángulo es menor se suele asociar a condromalacia y patela alta (rótula elevada), así como con un retropié supinador, y cuando las angulaciones son mayores a la normalidad se suele asociar con retropié en pronación, torsión tibial externa, disfunción femoro-rotuliana, anteversión femoral y anteversión de pelvis.
B3.- Morfotipo de rodillas y morfotipo de rótulas.
El Ángulo Q nos delimita el morfotipo de las rodillas en el plano frontal, por lo que nos faltaría saber si existe alguna desviación en el plano sagital. Para ello, con el evaluado en bipedestación (posición anatómica con brazos relajados) se observará la existencia o no de una flexión de rodilla (genu flexo), o bien, un exceso de hiperextensión de rodilla (genu recurvatum).
El morfotipo anormal de rodillas se denomina:
-
Genu flexo.
-
Genu recurvatum.
-
Genu varo.
-
Genu valgo.
En el caso de existir un genu recurvatum (más común en las mujeres) se le medirá la distancia que hay entre el talón y el suelo o camilla con el evaluado en decúbito supino.
-
Normalidad: no existencia de hiperextensión de rodilla.
-
Leve: hasta 5cm o entre 5º y 10º.
La disposición de las rótulas nos indicará una posible desalineación torsional del miembro inferior, o bien, un mal funcionamiento del aparato extensor de la rodilla en el plano transversal.
Desde el nacimiento el fémur presenta una antetorsión femoral, la cual irá disminuyendo hasta los 12 o 15 años. Además de dicha antetorsión femoral, desde los 3 a los 5 años se produce una torsión tibial externa que igualmente tiende a neutralizarse gracias al crecimiento.
Si dichas torsiones no se normalizan durante el crecimiento y se producen por exceso o por defecto, nos encontraremos con un cuadro de desalineación torsional del miembro inferior, el cual se puede ver reflejado en la disposición de las rótulas como un síntoma manifiesto.
Atendiendo a dichas patologías, la desalineación más común es encontrar las rótulas mirando hacia dentro cuando los pies están al frente, lo que se denomina “rótulas bizcas o convergentes”, o bien, una torsión tibial externa.
-
Rótulas bizcas o convergentes.
-
Rótulas divergentes.
Para cuantificar el grado de torsión podemos girar el pie al evaluado, en bipedestación, hasta colocar la rótula orientada al frente. En dicha posición se cuantificará el ángulo formado por el eje del pie (segundo metatarsiano) y la vertical de la tibia.
El último paso sería identificar quién es el causante de dicha torsión, discriminando entre la torsión del fémur, de la tibia o de ambas.
-
La antetorsión femoral nos suele dar una mayor rotación interna.
-
La torsión tibial externa (más común) se caracterizan porque los ángulos de las caderas son normales, pero el ángulo que se forma entre la planta del pie y el muslo se incrementa externamente (torsión tibial externa) o internamente (torsión tibial interna). Valoración en decúbito prono con flexión de rodilla de 90º.
B4.- Relación con la cintura pélvica.
Algunas personas pueden tener problemas de fuerza y otras de control motor. Los factores de riesgo de las patologías de rodilla pueden no estar necesariamente en la articulación, pueden estar localizadas en otras articulaciones o incluso en los centros nerviosos (Witvrouw, 2000). Precisamente por esto, debemos valorar el funcionamiento general del organismo, basándonos en la anatomía, y no centrarnos en la zona del dolor o en la que inicialmente parezca que existe o pueda existir un problema debido a su diseño.
Aunque el tobillo y la rodilla tienen su papel principal en el plano sagital, debemos valorarlos conjuntamente a la cadera y en todos los planos de movimiento, tanto en estático como en dinámico.
En anatomía se cumple siempre la premisa de que “la estructura siempre atiende a la función”, es decir, la estructura anatómica ideal o neutra cumplirá la función para la que ha sido diseñada de forma eficiente y funcional. Debemos dominar y conocer los morfotipos normales y anormales de las tres estructuras principales del miembro inferior (tobillo, rodilla y cadera) para poder identificar las posibles deficiencias funcionales o simplemente mejorar su rendimiento.
Como se ha comentado anteriormente, un desequilibrio óseo o muscular en una zona concreta provocará la compensación de las estructuras adyacentes tanto por proximidad como por compartir funciones sinergistas o antagonistas.
En el siguiente apartado se explicará el “Síndrome Cruzado Inferior-SCI” propuesto por Janda (1983). Veremos la morfología y los grados de normalidad que deben tener todas las estructuras osteomusculares que conforman la cintura pélvica, y los síndromes o desequilibrios musculares más comunes; propuestos por autores como Janda, Sahrmann, Santonja o Busquet.
1.2. Valoración de la Cintura Pélvica: Síndrome Cruzado Inferior (SCI).

La cintura pélvica anatómicamente está delimitada por los huesos coxales (delimitado por las zonas del ilion, isquion y pubis) y el sacro. Hay que diferenciar la cintura pélvica de la cadera y tener presente que la articulación de la cadera está conformada entre la cabeza del fémur y el acetábulo del coxal.
Ambas entidades anatómicas se caracterizan por una gran movilidad en los distintos planos, siendo la zona de unión en la que confluyen un elevado número de músculos; eje estructural y funcional entre la zona lumbo-dorsal y el miembro inferior.
Previamente a la valoración de la zona, debemos entender tanto la estructura ósea como el ente muscular implicado:
Osteología:
Angulación del fémur o eje mecánico del fémur (coxa):
-
Ángulo de inclinación (plano frontal): el ángulo entre el cuello y la diáfisis femoral (Buarque, 2011).
-
Coxa normal: entre 117º y 136º, siendo óptima en 125º-130º.
-
Coxa Vara: menor de 117º.
-
Coxa Valga: mayor de 136º.
-
-
Ángulo del cuello del fémur (plano horizontal): desplazamiento entre la cabeza y el cuello del fémur con la diáfisis femoral.
-
Normalidad entre 10 y 15º (la normalidad se establece en ligera antetorsión).
-
Antetorsión: mayor de 15º (excesiva rotación interna de cadera y limitada rotación externa).
-
Retrotorsión: menor de 10º (excesiva rotación externa de cadera y limitada rotación interna).
-
Impingement de cadera o FAI (Femoro-Acetabular Impingement):
-
CAM (malformación del cuello del fémur).
-
PINCER (malformación del acetábulo).
-
Mixta (malformación de ambas estructuras).
Miología (Bergmark, 1989):
-
Musculatura profunda de la cadera (estabilizadora): músculos cortos y monoarticulares en su mayoría (Glúteos, obturadores, géminos, piramidal, pectíneo, aductor corto y el psoas-iliaco).
-
Musculatura superficial de la cadera (movilizadora): músculos largos con gran palanca de fuerzas (recto anterior del fémur, tensor de la fascia lata, sartorio, isquiosurales y aductor largo).
Vladimir Janda (1983) sustenta que un desequilibrio en el patrón muscular de la cintura pélvica puede ser predecible y sistemático, poniendo de manifiesto patrones disfuncionales típicos que predispondrán a la pelvis a la anteversión, retroversión, inclinación o rotación según la eficacia ósea o muscular en dicha zona.
-
Anteversión pélvica: predominio de hipertonía o cortedad en los músculos flexores de cadera (psoas, recto anterior del cuádriceps y sartorio) y/o los erectores de lumbares.
-
Retroversión pélvica: predominio de hipertonía o cortedad en los músculos extensores de cadera (glúteo mayor, isquiosurales y recto anterior del abdomen) y/o la musculatura abdominal.
De esta relación cruzada muscular proviene el nombre de “síndrome cruzado”. No obstante, debe valorarse cada estructura de forma independiente y global para comprobar la existencia de dicho patrón, ya que puede darse una “amnesia”, una “dominancia sinergista” o un “Timing de contracción alterado” (términos acuñados por Janda y Sahrmann) entre uno o varios grupos musculares que provoquen variaciones en dicho patrón estándar y predecible. Hay que destacar la función del Oblicuo Externo y el Psoas-Iliaco como potentes estabilizadores de pelvis (Gibbons, 2007).
C.- Test exploratorios y valores normativos: muslo.
A continuación, analizaremos la valoración muscular delimitando los test según el movimiento articular que realiza la musculatura agonista.

C1.- Flexores de rodilla: Isquiosurales.
Es necesario aclarar respecto a la nomenclatura de este grupo muscular, el cual va desde su origen isquiático hasta su zona distal en la tibia y la cabeza del peroné, que usualmente leemos y escuchamos el término “isquiotibial o isquiotibiales”, sustentado en una mala comprensión anatómica ya que dicha terminología sería correcta si la musculatura fuese desde la tuberosidad isquiática hasta la tibia (semitendinoso y semimembranoso) pero como podemos observar nos hemos dejado al bíceps femoral sin insertar… el cual se inserta en la cabeza del peroné. Es por ello que, atendiendo a la anatomía, sería únicamente correcto el término isquiosural o isquiosurales en vez de “isquiotibiales” ya que tiene sus inserciones tanto en la tibia como en el peroné, es decir, en la zona sural.
Como consideraciones especiales a tener presentes en las valoraciones o mediciones musculares, cabe destacar la influencia de la variación horaria a la hora de realizar el test (extensible a cualquier medición muscular), así como la rigidez o tolerancia al estiramiento, el número de mediciones realizadas consecutivamente (Magnussen, Aagaard, 1997) y la influencia de la posición del tobillo (Gajobsik, Leveau, Boland y Adams, los cuales indicaron que podía variar hasta 10 grados realizando una flexión dorsal del mismo). Teniendo esto presente, los test más recomendados serían los siguientes:
1.1.- Elevación de la Pierna Recta (EPR).
Objetivo: comprobar la extensibilidad de la musculatura isquiosural a través del test EPR (para dicha valoración también se puede utilizar los test Dedos-Suelo, Dedos-Planta o el Test del Poplíteo).
Desarrollo: el evaluado se colocará en decúbito supino. El evaluador irá subiendo progresivamente la pierna a evaluar hasta el máximo rango de movimiento, comprobando que cumple los siguientes requisitos:
-
No existe flexión de rodilla.
-
Mantiene la lordosis lumbar fisiológica y neutra (debemos fijar la pelvis y enseñar al sujeto a controlarla).
-
No compensa elevando el muslo contralateral (debe ser sujetado por el evaluador).
-
La normalidad se estima a partir de los 75º.
Aunque actualmente es el test más citado y utilizado para cuantificar la extensibilidad isquiosural, debemos tener presente que los requisitos a controlar difícilmente se podrán respetar si el test lo realiza una única persona. Por ello, como ocurrirá en la valoración de otros grupos musculares, para obtener una medida válida y fiable se deberá realizar con un ayudante previamente instruido, además de necesitar un soporte lumbar que garantice la consistencia en la medida en cada valoración. En el próximos capítulos se detallará la correcta forma de proceder según las últimas investigaciones realizadas por el grupo de investigación “Salud y Deporte” de la Universidad de Murcia por los Doctores Cejudo, Sainz, Santonja y Ayala.
Atendiendo a los valores de referencia según Vicente Ferrer (1998), encontramos:
-
Normalidad: mayor de 75º.
-
Cortedad Grado I: desde los 61º hasta los 75º.
-
Cortedad Grado II: Menor o igual a 60º.
1.2.- Dedos Planta (DDPP) o Sit and Reach.
Objetivo: comprobar la extensibilidad isquiosural a través del test DDPP.
Desarrollo: el evaluado se colocará en sedestación con las piernas extendidas y paralelas a la altura de las caderas e intentará, colocando una mano sobre la otra, llegar lo más lejos posible (a una altura aproximada del nivel que forman sus hombros). El evaluador registrará la distancia que falta hasta llegar a la vertical que forma la región plantar (los pies deben estar a 90º, apoyándonos en un cajón o similar para ello), así como el ángulo Lumbo-Horizontal (LH) tomando como referencia la zona lumbar y la horizontalidad.
Los valores de referencia según Vicente Ferrer (1998), son:
-
Normalidad: menor o igual a 2cm.
-
Cortedad Grado I: desde los menos 3 hasta los menos 9cm.
-
Cortedad Grado II: Menor o igual a 10cm.
Atendiendo a Fernando Santonja (1996), los valores de referencia para el ángulo Lumbo-Horizontal (LH) son:
-
Normalidad: menor o igual a 100º (medido = 80º).
-
Cortedad Grado I: entre 100 y 115º (medido = entre 79º y 65º).
-
Cortedad Grado II: Mayor de 115º (medido = menor de 65º).
Es importante recalcar que en la medición del ángulo Lumbo-Horizontal siempre tomaremos el ángulo suplementario, por ejemplo, si el ángulo LH es de 70º quiere decir que la medición real sería de 110º (cortedad grado I).
1.3.- Dedos Suelo (DDSS).
El presente test, al igual que el anterior, nos permite valorar la extensibilidad isquiosural, así como el ritmo lumbo pélvico mediante el ángulo Lumbo-Vertical (LV) tomando como referencia la zona lumbar y la vertical.
Atendiendo a Vicente Ferrer (1998), los valores de referencia para el test Dedos-Suelo son:
-
Normalidad: mayor o igual a menos 4cm.
-
Cortedad Grado I: desde los menos 5 hasta los menos 11cm.
-
Cortedad Grado II: Menor o igual a menos 12cm.
Según Fernando Santonja (2013), los valores de referencia para el ángulo Lumbo-Vertical (LV) son:
-
Normalidad: mayor o igual a 65 grados.
-
Cortedad: menor a 65 grados.
1.4.- Test del Poplíteo o Lift and Rise (Santoja, 1996; Byrd, 2007; Shiman, 2010).
Atendiendo a los valores de referencia según Santonja (1996), encontramos:
-
Normalidad: mayor de 75º.
-
Cortedad Grado I: desde los 61º hasta los 75º.
-
Cortedad Grado II: Menor o igual a 60º.
Si tomamos como referencia los valores normativos propuestos por Byrd o Shiman, encontramos un valor óptimo de 10º, la normalidad hasta los 20º y la cortedad por encima de los 20º.
Las mediciones angulares pueden medirse mediante goniómetros, inclinómetros o software específico (ver el apartado de otros recursos). Para valorar los test DDSS y DDPP se recomienda el uso de goniómetro o inclinómetros digitales y para valorar el test de EPR o del Poplíteo se recomienda el uso de inclinómetro con barilla extensible y lumbosand. Todos ellos también pueden grabarse en vídeo y cuantificarlos a posteriori mediante software específico (VAF, Kinovea, VideoAnalyzer, etc).
C2.- Extensores de rodilla: Test de Nachlas (cuádriceps).
Objetivo: comprobar la extensibilidad de la musculatura del cuádriceps.
Desarrollo: el evaluado se colocará en decúbito prono. El evaluador sujetará la pierna a evaluar por la articulación supra-astragalina e irá llevando progresivamente dicha pierna hacia el glúteo mayor homolateral.
-
Se considera falta de extensibilidad si el calcáneo no llega a la zona glútea hasta una distancia igual o menor a 5cm.
En este test podemos observar también una posible cortedad del Recto Anterior del Cuádriceps (RAC) si el evaluado realiza una anteversión de la pelvis despegando la Espina Ilíaca Antero Superior de la camilla o colchoneta durante el avance de la pierna hacia el glúteo. Posteriormente, en el Test de Thomas podremos confirmar dicho hallazgo.
C3.- Aductores y abductores de cadera:
1.1.- Test de FABER o Patrick´s Test.
Objetivo: comprobar el compromiso acetábulo-femoral o el síndrome de FAI.
Desarrollo: el evaluado se colocará en decúbito supino, con la rodilla flexionada a 90º, ligera abducción de cadera y rotación externa, hasta colocar el maléolo tibial sobre el otro muslo cranealmente a la rótula.
-
El evaluador deberá presionar sobre la cresta iliaca contralateral (evitando compensaciones) y realizar un descenso de la rodilla flexionada, para resaltar el compromiso acetábulo-femoral.
Valores de referencia:
-
Normalidad: pasivamente la rodilla llegará próxima a la horizontalidad (notará tirantez de la zona aductora).
-
Cortedad: en activo la rodilla queda muy por encima de la horizontalidad (un posible dolor en la zona posterior del acetábulo del fémur indicará un compromiso acetábulo-femoral).
1.2.- Test de Flexión-Aducción en decúbito supino.
Woods y Macnicol, valoraron el test de flexión-aducción como signo precoz de patología de la cadera y encontraron que la rodilla debe aducir hasta la perpendicular del muslo contrario, lo que denominan zona 1, estando en posición de decúbito supino con flexión de cadera y rodilla de 90º y la planta del pie apoyada sobre la horizontal. Ante una patología de la cadera sólo alcanzarán hasta la zona 2 o la zona 3.
-
Zona 1: la rodilla llega hasta el muslo contrario.
-
Zona 2: entre la zona 1 y la 3.
-
Zona 3: muslo vertical sin poder aducir.
-
La normalidad está en 20º.
1.3.- Fascia lata: Test de OBER.
Objetivo: comprobar la extensibilidad del tensor de la fascia lata y la fascia lata.
Desarrollo: el evaluado se colocará en decúbito lateral, pegado al borde de la camilla y dejará caer la pierna a evaluar hacia fuera de la misma sin flexionar la rodilla (test modificado). El evaluador se encargará de fijar previamente la pelvis, en la cresta ilíaca, para que el descenso sea exclusivo de la musculatura implicada.
-
Si el pie, una vez fijada la pelvis, no desciende del nivel horizontal de la camilla, indicará una restricción de la musculatura.
1.4.- Test de aductores en decúbito supino.
Objetivo: comprobar la extensibilidad de los aductores en decúbito supino.
Desarrollo: el evaluado se colocará en decúbito supino, con los miembros inferiores extendidos. El evaluador colocará la extremidad no evaluada fuera de la camilla y realizará una abducción máxima a la extremidad evaluada, evitando la rotación externa de la cadera durante todo el movimiento.
-
Se medirá el ángulo formado entre las EIAS y el eje del muslo de la extremidad que se quiere medir.
-
La normalidad para la aducción es superar los 45º.
En el Bent Knee Fall Out Test se valora la extensibilidad de los aductores cortos.
Desarrollo: en decúbito supino se realiza una abducción de cadera y flexión de cadera y rodillas a 90º, aproximando las plantas de los pies.
-
Valor normativo: según Tyler (2001) y Malliaras (2010) debería existir una angulación aproximada de 53º.
Otra opción referenciada en la literatura científica (pero sin valores normativos clarificadores) sería medir la distancia desde la camilla (o suelo) hasta la cabeza del peroné o el tubérculo de Gerdy en centímetros.
D.- Test exploratorios y valores normativos: pelvis.

D1.- Flexores de cadera: Test de Thomas y Test de Thomas Modificado.
Objetivo: comprobar la extensibilidad de los flexores de cadera (Psoas-Iliaco principalmente), Recto Anterior del Cuádriceps (Test de Thomas modificado), Tensor de la Fascia Lata y Fascia Lata, así como el comportamiento óseo tanto del fémur, la tibia y el tobillo.
Desarrollo: el evaluado se colocará en decúbito supino apoyando las EIPS al borde de la camilla, dejará caer una pierna y cogerá con ambas manos la otra, llevándosela hacia el pecho con flexión de rodilla. El evaluador se encargará de que la posición sea correcta, colocando la pelvis al filo de la camilla y ayudará en la sujeción de la pierna que el evaluado tiene abrazada.
-
Mantener la lordosis lumbar fisiológica y una flexión de cadera de unos 120º (Lesmes, 1996).
Posibles resultados e implicaciones:
Sobre la cadera:
-
Flexores de cadera acortados (psoas): si la rodilla del evaluado no desciende el borde de la camilla, pudiendo ocasionar problemas a nivel lumbar.
-
Abducción del miembro inferior: posible cortedad del tensor de la fascia lata y fascia lata.
-
Rotación interna del muslo: posible cortedad del tensor de la fascia lata y fascia lata (González Zas).
-
Rotación externa del muslo: posible cortedad del sartorio o la musculatura glútea.
Sobre la rodilla:
-
Rotación tibial: el muslo está neutro pero la tibia se presenta rotada (normalmente en rotación externa).
-
Extensión de rodilla por encima de 45º con la horizontal: cortedad del recto anterior del cuádriceps (se origina en la EIAI y sería el responsable de no permitir un descenso tibial en dicha posición, Peeler 2008).
Sobre el pie:
-
Valorar la articulación subastragalina (pronación o supinación del pie sin carga). Ocasionalmente en supinación debido a cortedad de la musculatura implicada.
D2.- Extensores de cadera: Glúteo Mayor.
Objetivo: comprobar la extensibilidad del glúteo mayor.
Desarrollo: el evaluado se colocará en decúbito supino relajado, y el examinador le llevará la extremidad a medir con flexión de rodilla (para anular la musculatura isquiosural) hasta el máximo rango de movimiento.
-
Evitar compensaciones lumbares (mantener la lordosis fisiológica).
-
La normalidad está entre 120º-125º.
D3.- Test de Rotadores de cadera.
La importancia de valorar correctamente el ROM de la cadera radica en que una disminución en dicha rotación provocará una compensación en las rotaciones a nivel lumbar (zona con poca predisposición a este tipo de movimientos) y movimientos indeseados o limitaciones en las zonas adyacentes.
3.1.- Valoración de la rotación de cadera (Verral, 2005; Byrd, 2007; Cook, 2010).
La valoración de los rotadores de cadera se suele realizar de dos formas:
1) En decúbito supino con flexión de cadera y rodilla a 90º:
Rotación Interna:
-
Normalidad: mayor de 30º.
-
Cortedad Grado I: 20º a 29º.
-
Cortedad Grado II: 10º a 19º.
-
Cortedad Grado III: menor de 10º.
Rotación Externa:
-
Normalidad: entre 40º y 50º.
-
Cortedad Grado I: 30º a 39º.
-
Cortedad Grado II: 20º a 29º.
-
Cortedad Grado III: menor de 20º.
2) En decúbito prono con flexión de rodilla a 90º:
Rotación interna: de 40º a 45º.
Rotación externa: de 40º a 50º.
Como norma general se recomienda la valoración en decúbito prono con flexión de rodilla a 90º. Las angulaciones de normalidad se establecen entorno a los 45º tanto en la rotación interna como en la rotación externa.
Durante la realización del test hay que tener presente que el movimiento de la tibia será contrario al movimiento del fémur (es decir, la tibia dirigida externamente indicará rotación interna de fémur). La falta de movilidad (hipomovilidad) en una rotación suele indicar que la musculatura agonista tiende a la hipertonía o cortedad.
Por último, un exceso de movilidad (hipermovilidad) en la rotación externa de cadera suele ser síntoma de patologías inguinales, debido ocasionalmente a una incompetente función de la musculatura aductora.
3.2.- Test de los rotadores en decúbito supino.
El glúteo medio (rotador externo de cadera) al igual que el psoas, es una musculatura propensa al acortamiento muscular debido a que son músculos tónicos posturales, por ello, en caso de existir limitación en las rotaciones de cadera sería recomendable comprobar su estado anatómico-funcional con el presente test.
Objetivo: se utiliza para ver si la sinergia está interrumpida en miembros superiores e inferiores, así como el estado de la musculatura rotadora de la pelvis.
Desarrollo: el evaluado se colocará en decúbito supino, realizando silencio mandibular. El evaluador colocará las eminencias tenares en los maléolos externos del evaluado y le realizará rotaciones pasivas externas e internas para comprobar la resistencia de la cintura pélvica.
D4.- Otras Valoraciones Funcionales.
Tras enumerar los test y valoraciones más reseñables, en este apartado citaremos conceptos, síndromes o patrones motrices patológicos que debemos tener presentes en la valoración del miembro inferior para poder descartar o entender de forma global su funcionamiento.
4.1.- Timing de activación alterado.
A nivel neural debe existir un orden cronológico en la activación de la musculatura agonista-sinergista. En este sentido destacan dos patrones alterados que tienen una alta incidencia en futuras lesiones, como son:
-
Patrón de extensión de cadera (glúteo mayor e isquiosurales): contracción predominante de los isquiosurales sobre el glúteo mayor. Se puede valorar mediante el Test Cook Hip Lift.
-
Patrón de extensión de rodilla (cuádriceps): contracción retardada del Vasto Medial sobre el Vasto Lateral, provocando un posible desplazamiento lateral de la rótula.
4.2.- Amnesia Glútea.
Janda acuña el término de “dominancia sinergista” cuando la musculatura sinergista es la encargada de realizar el trabajo de la musculatura agonista principal, la cual es incompetente. En esta línea, denomina “amnesia glútea” cuando la musculatura del glúteo es deficitaria en la extensión de cadera contribuyendo a la sobreactivación de la musculatura sinergista (isquiosurales). Este patrón de dominio sinergista lo debemos tener presente en todas aquellas valoraciones musculares que nos identifiquen un comportamiento anormal, o bien, exista un marcado síndrome o patrón motriz deficiente.
4.3.- Síndromes o patrones motrices deficientes del Miembro Inferior (Sahrmann, 2006).
-
Síndrome de extensión de rodilla: dominancia del cuádriceps sobre los isquiosurales.
-
Una excesiva cortedad en esta musculatura desembocará en una patela alta con su consecuente estrés supra-patelar, una posible anteversión de la pelvis y un Nachlas Test positivo.
-
-
Síndrome de hiperextensión de rodilla (o iliotibial): influencia del tensor de la fascia lata y la fascia lata sobre el retináculo lateral de la rótula. Prevalencia del vasto lateral del cuádriceps sobre el medial.
-
Podrá causar valgo de rodilla, desviación lateral de la rótula, rotación externa tibial y rotación interna de cadera, con posible debilidad del psoas y del glúteo medio.
-
En este síndrome es muy común ver la postura “Sway Back” o espalda arqueada en el que la pelvis se desplaza hacia delante en retroversión (González Zas, 2013).
-
-
Síndrome de rotación Tibio-Femoral: falta de control sobre la aducción y rotación interna de cadera lo que provoca un aumento del Ángulo Q.
-
Conlleva una falta de fuerza en abductores, extensores y rotadores externos de cadera. Chuter (2012) lo denomina “modelo patológico de aducción y rotación interna de cadera”.
-
-
Síndrome de flexión lumbar: es un patrón reconocible cuando la pelvis está en anteversión y la columna lumbar se aplana en flexión postural (aumenta dicho síndrome con flexión de cadera en apoyo monopodal).
-
Causa importante de dolor lumbar y femoro-patelar.
-
-
Patrón de inclinación lateral de la pelvis (Trendelenburg): en apoyo monopodal se produce una inclinación de la hemipelvis (drop o caída de cadera) provocado por la debilidad del glúteo medio, el cuadrado lumbar o los abductores de cadera ya sean homo o contralaterales.
E.- Test exploratorios y valores normativos: dismetrías.
La comprobación de la longitud del miembro inferior será una prueba patognomónica que nos dé explicación a un largo etcétera de compensaciones y dismetrías en nuestro evaluado.

Para realizar la medición de la longitud de los miembros inferiores debemos seguir el siguiente protocolo de actuación:
-
Paciente en decúbito supino.
-
Pedirle que flexione las caderas y las rodillas a 90º, apoyando la planta de los pies por completo sobre el suelo o camilla.
-
El evaluado realizará una extensión de caderas, colocando la línea de los muslos y del tronco alineada en el mismo plano (contracción voluntaria de la cadena posterior muscular).
-
Le pedimos que se relaje por completo y vuelva a la posición de flexión de caderas y rodillas (dejar caer la pelvis).
-
Traccionamos de los maléolos hasta colocar los miembros inferiores totalmente extendidos y alineados, tirando hacia caudal. Ésta será la posición inicial para realizar las mediciones.
-
Marcamos las EIAS (Espinas Iliacas Antero Superiores) y el borde caudal de los maléolos tibiales.
-
Medimos con una cinta métrica desde la EIAS hasta el borde caudal de los maléolos tibiales, en ambos miembros.
-
Medimos desde el borde caudal del ombligo hasta los bordes caudales de los maléolos tibiales.
-
Medimos desde la Tuberosidad Tibial Anterior hasta el borde caudal del maléolo tibial (dismetría de tibias/tobillo).
La comprobación desde el ombligo nos indicará si la desalineación es más o menos marcada, indicando en estos casos que el problema puede originarse en la pelvis (siendo funcional y no estructural). Es recomendable volver a medir en bipedestación para verificar la dismetría, así como diferenciar una posible dismetría del miembro inferior (general), de la tibia o del fémur, motivo por el cual se mide desde la Tuberosidad Tibial Anterior, desde las Espinas Iliacas Antero Superiores y desde el borde caudal del ombligo.
Al establecer una clasificación, aunque son muy subjetivas ya que existen gran cantidad de compensaciones en el cuerpo que pueden manifestar en mayor o menor medida los síntomas, encontramos:
-
Dismetrías Leves: de 0 a 5mm: suele compensarse y tener una buena tolerancia.
-
Dismetrías Ortopédicas: de 5 a 20mm: recomendación de ir a un podólogo ya que necesitará un alza o plantilla especial. En este caso es recomendable introducir alzas de 0.5-1-1.5-2cm progresivamente para ver con cuál de ellas se alinea la pelvis (EIAS) en bipedestación.
-
Dismetrías Quirúrgicas: mayores a 20mm necesitan tratamiento quirúrgico.
Otra forma de cuantificar una dismetría de forma cualitativa sería partiendo del punto 5 (el sujeto está con las piernas extendidas). El evaluador fijará la articulación supra-astragalina quedando la eminencia tenar sobre la parte superior del dorso del pie y los pulgares se colocarán en el borde caudal del maléolo tibial, haciendo una ligera presión craneal hasta que la estructura ósea nos impida el avance del pulgar. Si un pulgar está más ascendido que otro nos estará indicando que puede existir una posible dismetría (funcional o estructural) y tendremos que realizar el protocolo anterior.
Otro aspecto importante en la valoración de las dismetrías del miembro inferior es la observación visual de la longitud del fémur y la tibia, tanto en el plano frontal como sagital. Para ello utilizaremos la posición anterior en decúbito supino, con la triple flexión de cadera-rodilla y pie, colocando las rodillas en 45 grados o intentando tocar con los tobillos las nalgas (test de Galeazzi en niños).
En esta posición observaremos si las rodillas están a la misma altura, así como si el fémur o la tibia de un lado son más cortos (se observará una separación proximal o distal hacia el pie o la cadera).
2.- Protocolo VAF ROM (con la App VAF).
¿Cómo detectar y cuantificar las limitaciones musculares y articulares?
Se facilita a continuación una propuesta de valoración general seleccionando los test con mayor consenso con la intención de evaluar la artrocinemática básica de un cliente en menos de 5 minutos (no te pierdas la segunda parte de la entrada).
El siguiente Excel de cuantificación forma parte de una propuesta práctica de valoración dinámica. Actualmente, el protocolo VAF ROM lo realizamos a nuestros clientes directamente desde la App VAF Web, la cual puedes probar totalmente gratis.
-
EXCEL PROTOCOLO VAF ROM (descargar aquí).
3. Resumen.
La valoración dinámica del SOAM (Sistema Óseo, Articular y Muscular) implica una amplia comprensión anatómica y biomecánica del cuerpo humano, por ello, el identificar posibles anomalías articulares o musculares requiere el dominio de los test o pruebas (conociendo sus valores de normalidad y anormalidad), que mayor consenso y evidencia presenten. Evidentemente, requerirá una curva de aprendizaje y una especialización para mejorar dichas competencias.
A modo de resumen del capítulo podríamos destacar lo siguiente:
1.- La valoración del pie y el tobillo debe incluir un análisis morfológico (tipología de los dedos, Hallux Valgus, etc), así como la huella plantar y el estudio de las articulaciones sub-astragalinas (pronación o supinación del retropié en estático y en dinámico) y supra-astragalinas (estado de la flexión dorsal y plantar del sujeto).
-
A las pruebas desarrolladas en el capítulo anterior (FPI-6, ángulo interno del pie y Navicular Drop, especialmente) debemos añadir la valoración del tríceps sural mediante la flexión dorsal de tobillo ya que una deficiencia en dichas pruebas, suelen indicar una mayor prevalencia a sufrir patologías de índole ascendente.
2.- Debemos identificar y cuantificar el morfotipo de las rodillas mediante el ángulo Q (genu varo o valgo), la disposición de las rótulas (bizcas o convergentes) y la existencia o no de genu flexo o recurvatum ya que nos indicará qué musculatura estará sometida a una mayor tensión y, por ende, a un mayor riesgo lesional.
3.- El Síndrome Cruzado Inferior implica una serie de posturas tipificadas que el alumno debe conocer e identificar. En este sentido, debemos dominar los test de la musculatura del muslo y cintura pélvica, así como la relación que existe entre agonistas y antagonistas tanto en el rango de movimiento (ROM) como en los niveles de fuerza para observar los posibles desequilibrios musculares.
4.- El Protocolo VAF ROM disponible en la aplicación vaf.intecc.org nos permite generar un informe en PDF del cliente con los test articulares con mayor evidencia en la literatura que nos permita individualizar la posterior prescripción de ejercicios.
Como profesionales del ejercicio, y a modo de resumen de los cuatro primeros capítulos, debemos tomar conciencia de la importancia que tienen la valoración inicial, la valoración postural, la valoración raquídea y la valoración dinámica general del sujeto ya que una mayor comprensión y competencias adquiridas sobre la materia nos aportará una clara distinción y conseguiremos individualizar mejor nuestra posterior prescripción de ejercicio físico.
Bibliografía, Webgrafía y Recursos.
Bibliografía:
Bibliografía Básica:
-
Janda, V. Muscle function testing. Elsevier, 2013.
-
Lesmes, Javier Daza. Evaluación clínico-funcional del movimiento corporal humano. Panamericana, 2007.
-
Palmer, M. L., & Epler, M. E. Fundamentos de las Técnicas de Evaluación Musculoesquelética. Paidotribo, 2002.
-
Sahrmann, Shirley. Diagnóstico y tratamiento de las alteraciones de movimiento. Editorial Paidotribo, 2006.
-
WEB: http://www.santonjatrauma.es/articulos/ Dr. Fernando Santonja Medina.
-
WEB: http://webs.um.es/palopez/miwiki/doku.php Dr. Pedro Ángel López Miñarro.
-
BLOG: http://temadeporte.blogspot.com.es/ Ignacio González Zas.
Bibliografía Complementaria:
-
Andújar P, Santonja F. Higiene Postural en el escolar. En: Ferrer V, Martínez L, Santonja F (Ed). Escolar: Medicina y Deporte. Albacete. Diputación Provincial de Albacete, 1996; 342-367.
-
Ayala, F., de Baranda, M. D. P. S., de Ste Croix, M., & Medina, F. S. (2013). Fiabilidad absoluta de las medidas isocinéticas para estimar la función muscular. Revista Internacional de Medicina y Ciencias de la Actividad Física y del Deporte, (52), 11-32.
-
Ayala, F., de Baranda, P. S., de Ste Croix, M., & Santonja, F. (2012). Validez y fiabilidad de las ratios de fuerza isocinética para la estimación de desequilibrios musculares. Apunts. Medicina de l'Esport, 47(176), 131-142.
-
Cejudo, A., de Baranda, P. S., Santonja, F., & Ayala, F. (2016). Procedimientos de exploración y valores de referencia del rango de movimiento de la abducción de la cadera en deportistas. ¿Una herramienta en la prevención de lesiones?. SPORT TK-Revista EuroAmericana de Ciencias del Deporte, 5(1), 35-45.
-
Cook, G. (2010). Movement: Functional movement systems: Screening, assessment, corrective strategies. On Target Publications.
-
Ferrer López, V., Santonja Medina, F., Canteras Jordana, M., & Clavel-Sainz Nolla, M. (1998). Repercusiones de la cortedad isquiosural sobre la pelvis y el raquis lumbar.
-
Ferrer V, Santonja F, et al. Alteraciones del aparato locomotor en el joven deportista. En: Ferrer V, Martínez L, Santonja F (Ed). Escolar: Medicina y Deporte. Albacete. Diputación Provincial de Albacete, 1996; 369-378
-
Kapandji IA. Cuadernos de fisiología articular. Vol I, II y III, Masson, 1991.
-
Lippert. Anatomía con orientación clínica. Marbán, 2005.
-
Lynn Palmer. Fundamentos de las técnicas de evaluación musculoesquelética. Editorial Paidotribo, 2002.
-
Medina, F. S., & García, P. L. R. (2001). Repercusiones posturales con los estiramientos en flexión de tronco y las pruebas de distancia dedos-planta y distancia dedos-suelo. Apunts: Educación física y deportes, (65), 64-71.
-
Prentice W. Técnicas de rehabilitación en la medicina deportiva. Paidotribo, 1997.
-
Puelles-Beytia. Atlas fotográfico de osteología con orientación palpatoria. MJ Fonseca, 2009
-
Sainz de Baranda Andújar, P., Cejudo, A., Ayala Rodríguez, F., & Santonja Medina, F. (2012). Fiabilidad de 2 pruebas de valoración del rango de movimiento del tobillo en jugadores de balonmano.
-
Sainz de Baranda, P. (2005). Educación física, salud y actividad extraescolar: programa para la mejora del raquis en el plano sagital y extensibilidad isquiosural en enseñanza primaria. Cultura, Ciencia y Deporte, 1(3), 179.
-
Sainz de Baranda, P., Ayala, F., Cejudo, A., & Santonja, F. (2012). Descripción y análisis de la utilidad de las pruebas sit-and-reach para la estimación de la flexibilidad de la musculatura isquiosural. Revista Española de Educación Física y Deportes, (396), 119.
-
Santonja, F., Cejudo, A., de Baranda, P. S., & Ayala, F. (2014) Perfil de flexibilidad de la extremidad inferior en jugadores senior de balonmano. Cuadernos de Psicología del Deporte, vol. 14, núm. 2, julio-diciembre, 2014, pp. 111-120 Universidad de Murcia
-
Sobbota. Anatomía, histología y embriología. Marbán, 2004.
-
Tixa S. Atlas de anatomía palpatoria. Masson, 2014.
Webgrafía y recursos:
MATERIAL:
APLICACIÓN WEB:
-
Para PC, Tablet o móvil (sistemas con Android o Apple):
Con la Aplicación VAF no es necesario ni el trípode ni el goniómetro o inclinómetro ya que los tiene incorporados como herramientas para la cuantificación de cualquier ángulo y para poder realizar fotografías con un calibrador de imagen.
🎓 ¿Quieres ser un referente en valoración y entrenamiento?
No te pierdas el "Máster de la Institución"
-
1.500 horas certificadas.
-
+40 profesionales y referentes en sus áreas.
-
Modalidad presencial (Murcia-España) o 100% online.
-
Clases y talleres grabados en HD (cámara profesional).
-
Acceso gratuito a la versión Élite de la App.
👉 https://plataforma.intecc.org
¿Te ha resultado útil la entrada? 👇
Déjanos un comentario o comparte tus dudas y aprendamos juntos.
¡Gracias por llegar hasta aquí!

